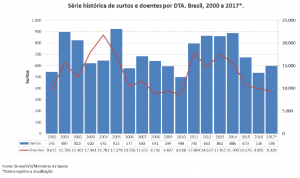
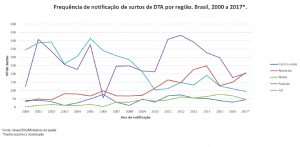
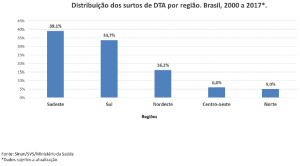
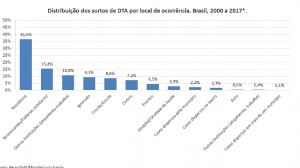
O aumento de refeições realizadas fora de casa tem contribuído para a ocorrência dos surtos de doenças transmitidas por alimentos (DTA), que são um importante problema de Saúde Pública em todo o mundo [14].
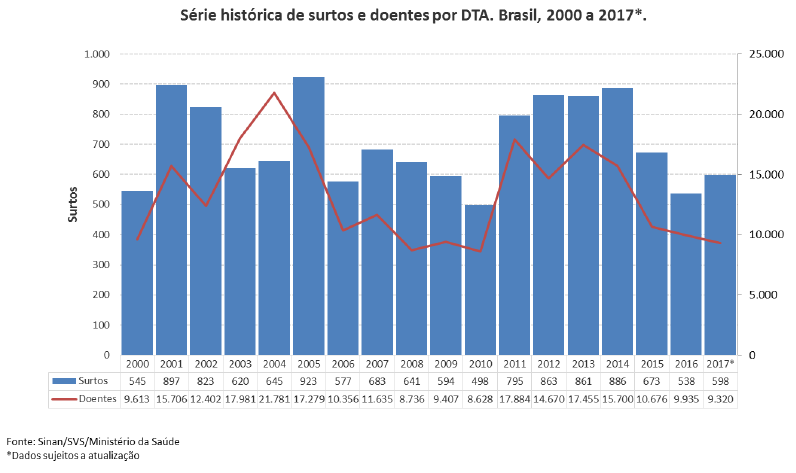
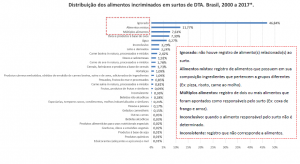
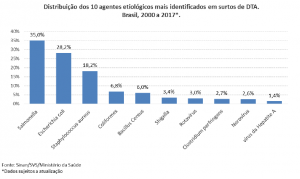
Nos EUA, somente no ano de 2016, foram relatados 24.029 casos de DTA, com 5.512 hospitalizações e 96 mortes [4]. Já no Brasil, onde a notificação dos surtos não ocorre de forma efetiva em todos os estados, foram reportados 5.252 casos de surtos DTA entre os anos de 2010 e 2017, sendo que Staphylococcus aureus, Salmonella spp. e Escherichia coli foram os principais agentes envolvidos [3].
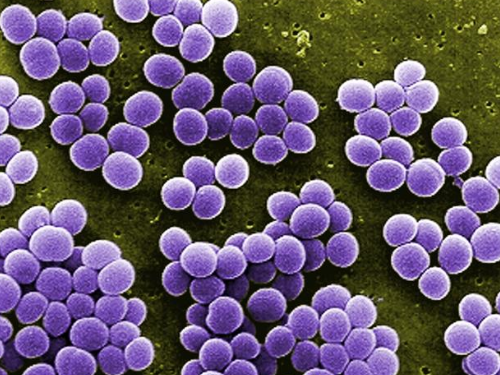
Os estafilococos são bactérias Gram positivas, aeróbicas facultativas, e se caracterizam em grupos que assemelham a cachos de uva. Este grupo é representado por bactérias imóveis, não esporuladas e geralmente não capsuladas, apresentando positividade para o teste de catalase na maioria das vezes. São bactérias que crescem em meios de cultura comuns, como caldo ou ágar simples, com pH próximo ao neutro e em temperatura ótima de 37° C. As colônias formadas em placa, após 18-24 horas de incubação, apresentam-se arredondadas, lisas e brilhantes [6] [11].
Essas bactérias podem ser encontradas no ar, no esgoto, na água, no leite e em alimentos ou equipamentos utilizados para processar alimentos, nas superfícies expostas aos ambientes, nos seres humanos e nos animais, sendo esses dois últimos os principais reservatórios. Os estafilococos podem estar presentes nas vias nasais, na garganta e também no cabelo e na pele de 50% ou mais dos indivíduos saudáveis [8].
Os estafilococos são divididos em dois grandes grupos: coagulase-positiva (SCP) e coagulase-negativa (SCN). As espécies de SCP são S. aureus subsp. aureus, S. aureus subsp. anaerobius, S. hyicus, S. lutrae, S. intermedius, S. pseudintermedius, S. schleiferi subsp. coagulans e S. delphini. Todas as demais espécies são coagulase negativas [2].
Entre as espécies de Staphylococcus, S. aureus é a mais importante em função de sua capacidade de adquirir resistência a antimicrobianos (como por exemplo, os S. aureus resistentes à meticilina, conhecidos como MRSA) e de sua patogenicidade, sendo a espécie mais relacionada a surtos de intoxicação alimentar. Staphylococcus aureus é um patógeno oportunista e versátil, que pode sobreviver em diversos ambientes e crescer em muitos tipos de alimentos. Ele pode causar desde infecções superficiais na pele até doenças invasivas graves e potencialmente fatais [1] [12]. Esse micro-organismo produz uma grande variedade de fatores de patogenicidade e virulência, tais como: estafiloquinases, hialuronidases, fosfatases, coagulases, hemolisinas e enterotoxinas.
A intoxicação alimentar por estafilococos resulta da ingestão de enterotoxinas estafilocócicas (EE) pré-formadas em alimentos e a maioria dos surtos se deve à manipulação inadequada destes, por falta de higiene pessoal ou pela higienização deficiente de utensílios e de equipamentos [12]. As EE são proteínas de baixo peso molecular, as quais podem ser diferenciadas por meio de sorologia em vários tipos antigênicos [8] e a sua alta estabilidade e resistência à maioria das enzimas proteolíticas como pepsina e tripsina garantem que essas toxinas permaneçam ativas no trato gastrintestinal [7].
As intoxicações alimentares ocorrem principalmente quando o alimento não foi mantido quente (60º C ou mais) ou refrigerado (7,2º C ou menos) o suficiente para impedir o crescimento microbiano e, consequentemente, a produção de enterotoxinas [8]. O diagnóstico de intoxicação alimentar por estafilococos, de uma forma geral, é confirmado pela identificação de contagens superiores a 105 UFC g-1 de S. aureus a partir dos restos de alimentos ou pela detecção de EE remanescentes nos alimentos [6].
Os alimentos que costumam estar relacionados às intoxicações causadas por S. aureus incluem carnes e produtos de carne; frangos e produtos de ovos; saladas com ovos; atum, galinha, batata e macarrão; produtos de panificação, como os recheados com creme; tortas de creme e bombas de chocolate; sanduíches e leite ou produtos lácteos. Geralmente são produtos que necessitam de bastante manipulação para serem preparados.
Os sintomas de intoxicações estafilocócicas incluem náuseas, vômitos e cólicas abdominais. O início dos sintomas das enfermidades costuma ser rápido, ocorrendo no período de poucas horas após a ingestão do alimento. Os sintomas podem ser bastante agudos, dependendo da suscetibilidade individual à toxina, da quantidade de alimento contaminado ingerido, da quantidade de toxina no alimento ingerido e da saúde geral do indivíduo [8].
S. aureus também possui a capacidade de formar biofilmes, compostos por multicamadas de células e resistir à dessecação, ao calor e são mais tolerantes aos desinfetantes comuns do que a maioria das bactérias podendo permanecer em superfícies, utensílios e equipamentos utilizados no preparo de alimentos, o que constitui outra importante fonte de contaminação [2].
A contagem de S. aureus em alimentos normalmente é realizada usando técnicas microbiológicas com meios seletivos como Baird-Parker (BP), acrescido de telurito de potássio, que pode ser complementado com fibrinogênio plasmático de coelho [9] [10]. Além dos métodos normalizados, foram desenvolvidos métodos alternativos, também comercialmente disponíveis, baseados em meios seletivos que permitem a identificação presuntiva de S. aureus no prazo de 24 horas em vez das 48 horas dos métodos normalizados atuais [5].
Para a avaliação do risco de intoxicação alimentar estafilocóccica, entretanto, tem sido dada menor importância à contagem de unidades formadoras de colônias de S. aureus presentes nos alimentos e maior atenção à produção de enterotoxinas [13]. Atualmente, há diversas pesquisas em desenvolvimento, visando melhorar a caracterização e a detecção das EE, por métodos imunológicos e moleculares [6].
Em resumo, as bactérias do gênero estafilococos possuem grande relevância em relação às DTA, que têm sido frequentemente associadas à má higiene dos alimentos, limpeza inadequada de equipamentos, contaminação cruzada por ingredientes após um processo de aquecimento e abuso de tempo/temperatura durante o processamento dos alimentos. De acordo com FETSCH & JOHLER (2018), estratégias que visem mitigar ou que ajudem a controlar os riscos são essenciais e devem levar em conta fatores como o tipo de processamento dos alimentos, a observação das boas práticas e a variabilidade da produção de EE nos diversos alimentos.
Autoras: Mariana Ambrósio Andrade Machado, Hilana Ceotto Vigoder e Janaína dos Santos Nascimento
Referências:
[1] BENKERROUM, N. Staphylococcal enterotoxins and enterotoxin-like toxins with special reference to dairy products: An overview. Critical reviews in Food science and nutrition, v. 58, n. 12, p. 1943-1970, 2018.
[2] BOTELHO, C. V. Staphylococcus coagulase positiva e Staphylococcus aureus resistentes a antibióticos em cadeia produtiva de carne suína. Dissertação de Mestrado. Programa de Pós-Graduação em Medicina Veterinária, Universidade Federal de Viçosa, Viçosa, MG, 2017.
[3] BRASIL. Ministério da Saúde. Secretaria de Vigilância em Saúde – SVS. (2017). Surtos de doenças transmitidas por alimentos no Brasil. Brasília: Ministério da Saúde. Recuperado em 9 de janeiro de 2018, de <http://portalarquivos.saude.gov.br/images/pdf/2017/maio/29/Apresentacao-Surtos-DTA-2017> Acesso em 20 de junho de 2019.
[4] CENTERS FOR DISEASE CONTROL AND PREVENTION – CDC. (2013). Commercial dishwashing specification: guideline for mechanical ware washing in foodservice establishments. Atlanta: US Department of Health and Human Services.http://www.bccdc.ca/NR/rdonlyres/558797A0-F492-43D7-ACE3-260D5E726380/0/GuidelinesMechanicalWarewashinginFoodServiceEstablishmentswebformatJan2013.pdf Acesso em 21 de junho de 2019.
[5] CRETENET, M.; EVEN, S. & LE LOIR, Y. Unveiling Staphylococcus aureus enterotoxin production in dairy products: a review of recent advances to face new challenges. Dairy Science & Technology, v.91, p.127-150, 2011.
[6] FEITOSA, A. C., RODRIGUES, R. M., TORRES, E.A.T., SILVA, J. F. M. Staphylococcus aureus em alimentos. Revista Desafios, v. 4, n. 4, 2017. Disponível em: http://dx.doi.org/10.20873/uft.2359-3652.2017v4n4p15. Acesso em: 21 jun. 2019.
[7] FETSCH, A., & JOHLER, S. Staphylococcus aureus as a foodborne pathogen. Current Clinical Microbiology Reports, v. 5, p. 88-96, 2018.
[8] FORSYTHE, S. J. Microbiologia da segurança dos alimentos. 2 ed. Porto Alegre: Artmed, 2013. p. 243-246.
[9] INTERNATIONAL ORGANIZATION FOR STANDARDIZATION – ISO 6888-2. Microbiology of Food and Animal Feeding Stuffs – Horizontal Method for the Enumeration of Coagulase-Positive Staphylococci (Staphylococcus aureus and Other Species) – Part 2: Technique Using Rabbit Plasma Fibrinogen Agar Medium. International Organization for Standardization, Geneva, 2003.
[10] INTERNATIONAL ORGANIZATION FOR STANDARDIZATION – ISO 6888-3. Microbiology of Food and Animal Feeding Stuffs – Horizontal Method for the Enumeration of Coagulase-Positive Staphylococci (Staphylococcus aureus and Other Species) – Part 1: Technique Using Baird-Parker Agar Medium. International Organization for Standardization, Geneva , 2003.
[11] LEE, A. S., LENCASTRE, H., GARAY, J., KLUYTMANS, J., MALHOTRA-KUMAR, S., PESCHEL, A., HARBARTH, S. Methicillin-resistant Staphylococcus aureus. Nature Review: Disease Primers, v. 4, n. 18033, 2018.
[12] Oliveira, A. G. M., Melo, L., Gomes, D. B. C., Peixoto, R. S., Leite, D. C. A., Leite, S. G. F., Colares, L. G. T., Miguel, M. A. L. Condições higiênico-sanitárias e perfil da comunidade microbiana de utensílios e mesas higienizadas de um serviço de alimentação localizado no Rio de Janeiro. Brazilian Journal of Food Technology, Campinas, v. 22, Mai./2019. Disponível em: http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1981 67232019000100600&lang=pt#B047. Acesso em: 20 jun. 2019.
[13] SCHELIN, J., SUSILO, Y., & JOHLER, S. Expression of staphylococcal enterotoxins under stress encountered during food production and preservation. Toxins, v. 9, n. 12, 401, 2017.
[14] WORLD HEALTH ORGANIZATION – WHO. (2018). Foodborne outbreaks: guidelines for investigation and control. http://www.who.int/foodsafety/publications/foodborne_disease/outbreak_guidelines.pdf Acesso em 20 de junho de 2019.
5 min leituraO aumento de refeições realizadas fora de casa tem contribuído para a ocorrência dos surtos de doenças transmitidas por alimentos (DTA), que são um importante problema de Saúde Pública em […]