Geralmente associadas a infecções hospitalares e presentes em ambientes de assistência à saúde, algumas espécies de Acinetobacter têm chamado a atenção pela sua presença em outro domínio: a área de alimentos. Embora historicamente negligenciadas no contexto dos patógenos alimentares clássicos, as investigações recentes debatem a importância da presença de Acinetobacter spp. em alimentos tanto para a saúde como para a indústria de alimentos.
Estudos atuais revelaram a sua prevalência em diversas fontes alimentares, desde produtos frescos a alimentos processados. Além disso, o frequente isolamento de estirpes de Acinetobacter multirresistentes e produtoras de biofilme levanta preocupações sobre sua atuação como reservatório de genes de resistência a antibióticos na cadeia alimentar.
O impacto de Acinetobacter na segurança de alimentos, no entanto, permaneceu relativamente inexplorado por décadas, até que foi verificado que esse micro-organismo pode ser capaz de atuar tanto como um potencial patógeno alimentar, apresentando diversos fatores de virulência, quanto como um produtor de substâncias antimicrobianas, inibindo outras bactérias (Figura 1). Esse lado pouco conhecido e controverso poderia desempenhar, no futuro, um papel na preservação e na segurança de alimentos.
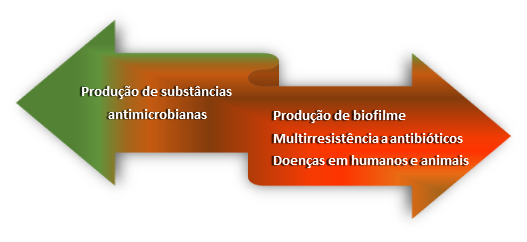
Figura 1 O “jogo duplo” de Acinetobacter em alimentos
Substâncias antimicrobianas (SAM) são compostos com a capacidade inata de inibir o crescimento de outros micro-organismos. As bacteriocinas formam um subconjunto de substâncias antimicrobianas, composto por proteínas ou peptídeos sintetizados via ribossomos e com atividade antimicrobiana. Diferentes bactérias inócuas (como Lactococcus lactis) ou potencialmente patogênicas (como Staphylococcus aureus) são potenciais produtoras de bacteriocinas. Algumas espécies de Acinetobacter, conhecidas pela sua versatilidade e capacidade de adaptação, também desenvolveram mecanismos para produzir SAM, que podem ter um potencial de aplicação na indústria de alimentos.
Diferentes SAM produzidas por Acinetobacter spp. já foram descritas e exibiram um espectro de ação notável, com atividade inibitória contra vários patógenos de origem alimentar, tais como Listeria monocytogenes, Salmonella spp. e Escherichia coli, podendo torná-las, portanto, promissoras armas na luta contra doenças de transmissão hídrica e alimentar.
No entanto, a utilização de substâncias antimicrobianas na indústria de alimentos apresenta inúmeros desafios e um longo caminho a percorrer. Preocupações relacionadas à segurança (visto que Acinetobacter é uma bactéria patogênica), à conformidade regulatória e à aceitação pelos consumidores são considerações fundamentais que devem ser abordadas por meio de pesquisas rigorosas. Além disso, os esforços para otimizar os processos de produção, aumentar a estabilidade e mitigar potenciais efeitos colaterais seriam essenciais para desbloquear todo o potencial destes agentes antimicrobianos naturais.
Em uma época em que os consumidores exigem cada vez mais alimentos minimamente processados, com prazo de validade prolongado e sem aditivos químicos, compostos naturais oferecem uma alternativa sustentável e eficaz. A incorporação de substâncias antimicrobianas, como as produzidas por Acinetobacter spp., em sua forma purificada, em materiais de embalagem de alimentos, revestimentos ou diretamente em produtos alimentícios poderia prevenir a deterioração microbiana, aumentar a segurança e prolongar a vida útil, reduzindo assim o desperdício de alimentos e garantindo uma maior satisfação do consumidor.
Até o momento, poucas bacteriocinas são aprovadas e comercializadas para uso em alimentos, como por exemplo, a nisina e a pediocina PA-1. Porém, com mais pesquisas, inovação, investimentos e colaboração entre o meio acadêmico, a indústria e as agências reguladoras, estes compostos naturais produzidos por diferentes tipos de bactérias têm um futuro promissor dentro das práticas de preservação de alimentos.
Por Marcelo Soares de Moraes 1,2, Gustavo Luis de Paiva Anciens Ramos 3, Janaína dos Santos Nascimento1 1Instituto Federal de Educação, Ciência e Tecnologia do Rio de Janeiro, Laboratório de Microbiologia; 2Universidade Estácio de Sá, Campus Angra dos Reis, Departamento de Biomedicina; 3Universidade Federal Fluminense, Departamento de Bromatologia, Faculdade de Farmácia.
Referências:
Ababneh, Q., Al-Rousan, E., & Jaradat, Z. (2022). Fresh produce as a potential vehicle for transmission of Acinetobacter baumannii. International Journal of Food Contamination, v. 9, n. 1, p. 5.
Carvalheira, A., Silva, J., & Teixeira, P. Acinetobacter spp. in food and drinking water–A review. Food Microbiology, 95, 103675, 2021.
Choi, D., Bedale, W., Chetty, S., Yu, J. H. Comprehensive review of clean?label antimicrobials used in dairy products. Comprehensive Reviews in Food Science and Food Safety, v. 23, n. 1, p. 1-21, 2024.
Damaceno, H. F. B., Freitas Junior, C. V., Marinho, I. L., Cupertino, T. R., Costa, L. E. O., & Nascimento, J. S. Antibiotic resistance versus antimicrobial substances production by gram-negative foodborne pathogens isolated from minas frescal cheese: heads or tails?. Foodborne Pathogens and Disease, v. 12, n. 4, p. 297-301, 2015.
Karampatakis, T., Tsergouli, K., Behzadi, P. Pan-genome plasticity and virulence factors: a natural treasure trove for Acinetobacter baumannii. Antibiotics, v. 13, n. 3, p. 257, 2024.
Lucidi, M., Visaggio, D., Migliaccio, A., Capecchi, G., Visca, P., Imperi, F., Zarrilli, R. Pathogenicity and virulence of Acinetobacter baumannii: Factors contributing to the fitness in healthcare settings and the infected host. Virulence, v. 15, n. 1, p. 2289769, 2024.
Mary, N., Aarti, C., Khusro A., Agastian, P. Optimization of antibacterial substances production from Acinetobacter baumannii strain LAN1, an isolate of buffalo milk. The Pharma Innovation Journal, v. 7, p. 51-555, 2018.
Monteiro, R. C., Malta, R. C. R., Rodrigues, G. L., Ramos, G. L. P. A., Nascimento, J. S. Acinetobacter baumannii: a known pathogen, a new problem. Germs, v. 31, n. 13, p. 381-384, 2023.
Nisa, M., Dar, R. A., Fomda, B. A., & Nazir, R. Combating food spoilage and pathogenic microbes via bacteriocins: A natural and eco-friendly substitute to antibiotics. Food Control, v. 149, p.109710, 2023.
Sharma, V., Aseri, G. K., Bhagwat, P. K., Jain, N., & Ranveer, R. C. Purification and characterization of a novel bacteriocin produced by Acinetobacter movanagherensis AS isolated from goat rectum. Food Frontiers, v. 3, n. 1, p. 172-181, 2022.
4 min leituraGeralmente associadas a infecções hospitalares e presentes em ambientes de assistência à saúde, algumas espécies de Acinetobacter têm chamado a atenção pela sua presença em outro domínio: a área de […]



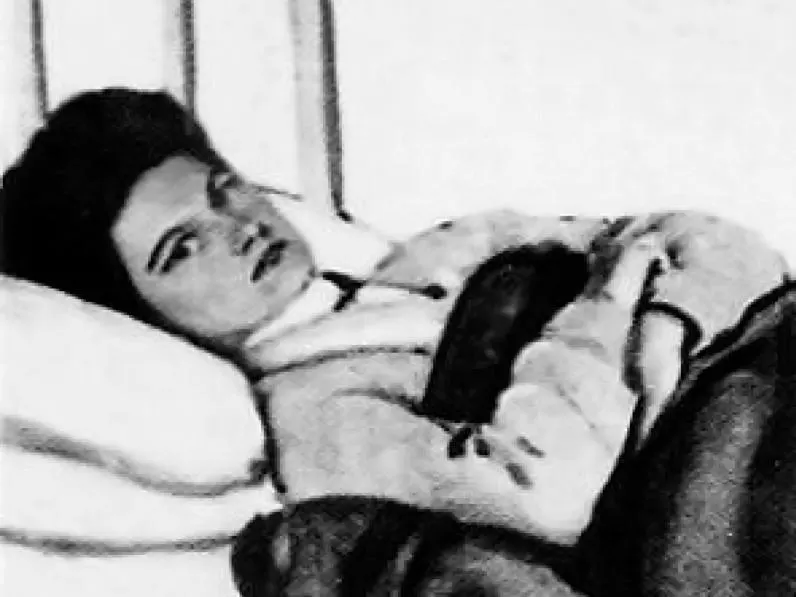
 George Albert Soper foi um proeminente engenheiro civil e sanitário e epidemiologista do início do século XX. Sua investigação mais famosa levou à descoberta de Mary Mallon, apelidada de “Typhoid Mary (Maria Tifoide)”, a cozinheira que era portadora da cepa da bactéria que causa a febre tifoide, embora não apresentasse nenhum sintoma.
George Albert Soper foi um proeminente engenheiro civil e sanitário e epidemiologista do início do século XX. Sua investigação mais famosa levou à descoberta de Mary Mallon, apelidada de “Typhoid Mary (Maria Tifoide)”, a cozinheira que era portadora da cepa da bactéria que causa a febre tifoide, embora não apresentasse nenhum sintoma.