7 min leituraNeste post, vou abordar a falta de regulamentação específica em muitos setores de produção e manipulação em alimentos sobre o uso de barba por manipuladores de alimentos.
É importante adotar uma abordagem intuitiva para garantir a segurança dos alimentos, levando em consideração os potenciais riscos associados à presença de barba na indústria alimentícia.
Em post escrito em 30 de dezembro de 2014 por Juliane Dias, as legislações sobre Boas Práticas de Fabricação (BPF) não estão atualizadas até a data atual. Vou comentar algumas das principais legislações existentes sobre o assunto:
RDC 216 de 2004 da ANVISA: principal legislação da ANVISA sobre BPF para estabelecimentos de serviços de alimentação. Estabelece em seu artigo 4, item 4.6.6:
4.6.6 Os manipuladores devem usar cabelos presos e protegidos por redes, toucas ou outro acessório apropriado para esse fim, não sendo permitido o uso de barba. As unhas devem estar curtas e sem esmalte ou base. Durante a manipulação, devem ser retirados todos os objetos de adorno pessoal e a maquiagem.
RDC 275/2002 da Anvisa – Regulamento Técnico de Procedimentos Operacionais Padronizados aplicados aos Estabelecimentos Produtores/Industrializadores de Alimentos e a Lista de Verificação das Boas Praticas de Fabricação em Estabelecimentos Produtores/Industrializadores de Alimentos, estabelece em seu anexo II (check list de inspeção), item 3.1.3:
“3.1.3 Asseio pessoal: boa apresentação, asseio corporal, mãos limpas, unhas curtas, sem esmalte, sem adornos (anéis, pulseiras, brincos, etc.); manipuladores barbeados, com os cabelos protegidos.”
Segundo o dicionário, a palavra barbeado significa:
“ a barba aparada ou rapada”
Assim, estar barbeado significa que um homem removeu completamente ou parcialmente os pelos faciais utilizando uma lâmina de barbear, proporcionando uma aparência de pele suave e sem pelos. Isso pode incluir raspar completamente a barba, deixar apenas um cavanhaque ou manter uma barba aparada e bem cuidada. A escolha de estar barbeado ou não é uma decisão pessoal e pode variar de acordo com as preferências individuais, estilo pessoal ou requisitos profissionais. Acredito que a legislação, por ser do ano de 2002, descreveu o termo incorretamente. O correto, para não ter duplo sentido, é o verbo: raspar a barba, ou seja, fazer a barba totalmente.
Mas melhor nem contar isto para os empresários do setor para não perder o que já alcançamos até agora.
Instrução Normativa n° 5, de 31 de março de 2000 (MAPA), que aprova em seu Art.1°, o Regulamento Técnico para a fabricação de bebidas e vinagres, inclusive vinhos e derivados da uva e do vinho, dirigido a estabelecimentos elaboradores e ou industrializadores.
A IN 05 MAPA não menciona o termo “barba”.
Portaria 78 de 30/01/2009, válida somente para o Estado do Rio Grande do Sul, aprova:
“A Lista de Verificação em Boas Práticas para Serviços de Alimentação, Normas para Cursos de Capacitação em Boas Práticas para Serviços de Alimentação e dá outras providências.”
Em seu anexo I, na lista de verificação:
“Item 7.6. Manipuladores dotados de boa apresentação, asseio corporal, mãos higienizadas, unhas curtas, sem esmalte, sem adornos, sem barba ou bigode e cabelos protegidos.”
A regulamentação do uso de barba por funcionários pelo MAPA (Ministério da Agricultura, Pecuária) tem sido motivo de controvérsia. Embora as diretrizes para a higiene pessoal sejam estabelecidas, as regras específicas sobre o uso de barba não são claras, o que tem gerado interpretações divergentes por parte das empresas.
As legislações do MAPA em relação ao uso de barba pelos funcionários não especificam o uso de barbas para os funcionários quanto para os empregadores. Enquanto algumas empresas adotam uma política de proibição total do uso de barba, outras permitem que os funcionários usem barba desde que sigam as diretrizes de higiene pessoal estabelecidas pelo MAPA. Essa falta de clareza tem levado a diferentes interpretações da lei e, consequentemente, a diferentes práticas adotadas pelas empresas.
A Portaria n° 368, de 4 de setembro de 1997, atualizada pela Norma Interna 01 de março de 2017/MAPA, padroniza a elaboração de produtos de origem animal e refere-se ao assunto de higiene e hábitos higiênicos em seu 6° parágrafo, mas não há menção específica sobre barbas.
Um exemplo de uma divergência por parte do MAPA é a aplicação da IN n° 04, de 23 de fevereiro aplicada na produção de alimentos para rações animal. Ela é específica para as aplicações das Boas Práticas de Fabricação (BPF), como estabelece em seu art. 1°:
Art 1°: Aprovar o Regulamento Técnico sobre as condições higiênico sanitárias e de Boas práticas de Fabricação para estabelecimentos fabricantes de produtos destinados à alimentação animal e o roteiro de inspeção, constantes dos anexos.
Verifica-se que as regulamentações referentes às Boas Práticas de Fabricação (BPF) deixam a desejar em termos de clareza e não especificam se os manipuladores de alimentos devem ou não raspar suas barbas. Para nós, profissionais do ramo, é um desafio exigir a remoção da barba sem respaldo legal.
Portanto, embora não haja uma resposta definitiva sobre se o uso de barbas é permitido ou não, é fundamental priorizar a segurança dos alimentos produzidos.
Estudo da contaminação microbiológica da barbas
Existem estudos que indicam que barbas podem acumular mais bactérias do que a pele limpa, levando em consideração o impacto potencial na segurança de alimentos.
Diz o título do estudo divulgado pela live science:
“A barba dos homens contém mais bactérias nocivas do que a pele dos cães”.

Um pequeno estudo europeu descobriu que a barba do homem é mais repleta de bactérias patogênicas que a parte mais suja do pelo de um cachorro.
Para o estudo, publicado na edição de fevereiro de 2019 da revista European Radiology, os pesquisadores analisaram amostras de pele e saliva de:
– 18 homens barbudos (cujas idades variavam de 18 a 76 anos) e
– Amostras de pele e saliva de 30 cães (cujas raças variavam de schnauzer a pastor alemão),
Os pesquisadores estavam procurando por colônias de bactérias patogênicas para humanos tanto no homem quanto no cão – não em uma tentativa de envergonhar as massas hirsutas, mas testar através da ressonância magnética microrganismos em busca de 6 superbactérias.
Na verdade, eram os humanos os pacientes mais sujos. Não apenas as barbas dos homens continham significativamente mais micróbios potencialmente infecciosos do que a pele dos cães, mas os homens também deixavam os scanners mais contaminados do que os animais.
Como o scanner de ressonância magnética usado para cães e humanos era rotineiramente limpo após o escaneamento do animal, havia uma carga bacteriana substancialmente menor em comparação com os scanners usados exclusivamente para humanos”, escreveram os pesquisadores no estudo.
Os pesquisadores analisaram cães que foram agendados para consultas de ressonância magnética de “rotina” para procurar distúrbios cerebrais e da coluna, escreveram os autores. Como os scanners de ressonância magnética são muito caros para a maioria das clínicas veterinárias, esses testes foram realizados no departamento de radiologia de um hospital europeu que realiza cerca de 8.000 exames de ressonância magnética de pacientes humanos todos os anos.
Os pesquisadores limparam a boca de cada cão em busca de amostras de bactérias e, em seguida, coletaram uma amostra simples de pelo esfregando uma placa especial de coleta de bactérias entre as omoplatas de cada cão (um local “particularmente anti-higiênico” onde infecções de pele são encontradas regularmente, escreveram os pesquisadores). Depois que os cães concluíram seus exames de ressonância magnética, os pesquisadores também coletaram amostras de três pontos do scanner.
Enquanto isso, a equipe também coletou amostras bacterianas das barbas avaliadas. Os barbudos estavam relativamente bem de saúde e não haviam sido hospitalizados em nenhum momento no ano anterior.
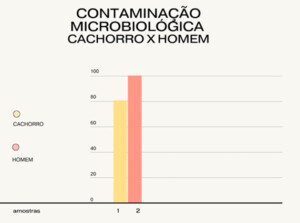
Pelo gráfico, 100% dos homens analisados estavam ou tinham contaminação na pele (abaixo da barba) e na saliva, contra 80% dos mesmos locais em cachorros.
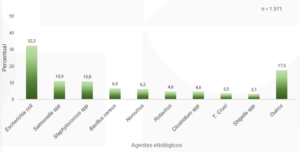
Sete dos homens e quatro dos cães testaram positivo para microrganismos patogênicos humanos – o tipo de bactéria que pode deixar uma pessoa doente se colonizar a parte errada do corpo do hospedeiro. Esses microrganismos incluem o Enterococcus faecalis, uma bactéria intestinal comum que é conhecida por causar infecções (especialmente infecções do trato urinário) em humanos, e vários casos de Staphylococcus aureus, uma bactéria colonizadora de pele/mucosa comum que pode viver em até 50% de todos os adultos humanos, mas pode causar infecções graves se entrar na corrente sanguínea.
Imagens das bactérias principais encontradas:
Figura 1 Enterococcus faecalis
Figura 2 Staphylococcus aureus
Agora que estamos cientes de que as barbas são consideradas anti-higiênicas, surge a pergunta: por que chefs e cozinheiros renomados estão adotando estilos de barba elegantes e bem cuidadas, mesmo enfrentando restrições? Por que a ANVISA não os adverte?
No que diz respeito ao perigo físico causado por pelos de barba nos alimentos, que também causa repulsa, a ministra do STF Nancy Andrighi, relatora do recurso especial, afirmou:
“A distinção entre as hipóteses de ingestão ou não do alimento insalubre pelo consumidor, bem como da deglutição do próprio corpo estranho, para além da hipótese de efetivo comprometimento de sua saúde, é de inegável relevância no momento da quantificação da indenização.
Dessa forma, qualquer tipo de objeto estranho, como o pelo da barba em questão, é considerado prejudicial à saúde humana. Seria prudente alertar as empresas sobre essa questão, a fim de evitar possíveis processos judiciais e repensar suas políticas em relação às barbas. Mas o que dizem as leis trabalhistas a respeito disso? Segundo a CLT (Consolidação das Leis do Trabalho), o trabalhador tem o direito de usar barba, a menos que haja uma justificativa plausível, que diz:
Sobre padrões de cabelo, barba e outros aspectos da aparência física, “a jurisprudência trabalhista entende que somente é permitido exigir quando houver justificativa plausível (como para trabalhador da saúde).
Ao analisar a combinação do parágrafo da CLT com a decisão do STF mencionada, compreendo que a alimentação é um assunto de extrema importância para a saúde e, por essa razão, é proibido o uso de barbas.
Este texto explanou a discussão sobre vários aspectos deste assunto polêmico que é a utilização de barbas tanto na indústria de alimentos como em serviços de alimentação. O rigor deve ser sempre nosso, profissionais da área, de garantir que fornecemos e nos responsabilizamos pela produção e elaboração de produtos seguros e higiênicos.
Para obter mais detalhes sobre o uso de barba, sugiro acessar o post da engenheira de alimentos criadora deste blog, Juliane Dias, que está disponível aqui.
Até o próximo post!
7 min leituraNeste post, vou abordar a falta de regulamentação específica em muitos setores de produção e manipulação em alimentos sobre o uso de barba por manipuladores de alimentos. É importante adotar […]