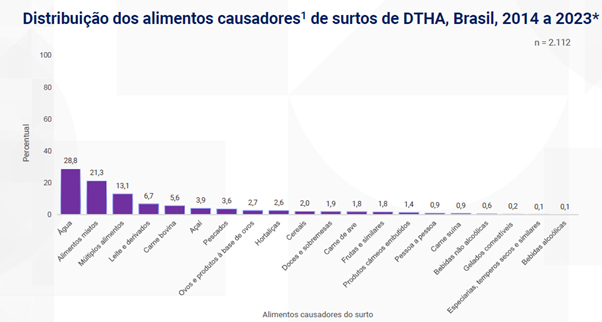
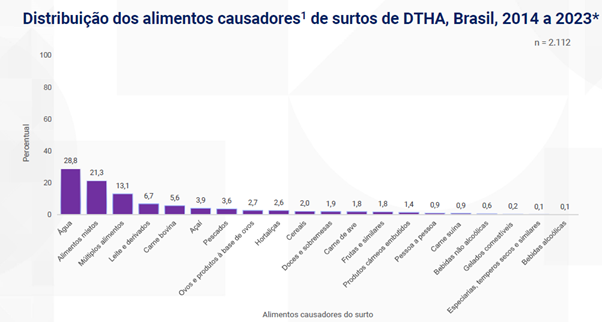
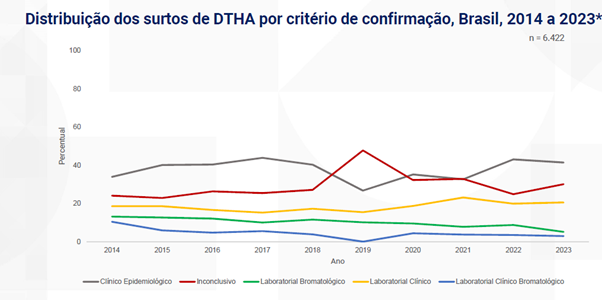
Os Estados Unidos vivem o maior surto de botulismo infantil registrado – o primeiro do mundo associado a fórmulas para bebês desde que essa doença foi categorizada em 1976. O que podemos aprender com este surto? Convido você, leitor, a aprofundar-se no tema por meio de três publicações — o caso pode estabelecer um novo precedente na fabricação de fórmulas infantis.
O surto resultou em uma investigação conjunta envolvendo a Administração de Alimentos e Medicamentos dos Estados Unidos (FDA) e os Centros de Controle e Prevenção de Doenças (CDC). A investigação foi realizada em parceria com o Programa de Tratamento e Prevenção do Botulismo Infantil (IBTPP) do Departamento de Saúde Pública da Califórnia (CDPH) e outros colaboradores estaduais e locais. A investigação foi relacionada à fórmula infantil ByHeart Whole Nutrition. Além disso, a empresa está colaborando com a investigação para determinar a causa raiz.
Mas qual foi a sequência temporal deste surto? Qual é o número de bebês afetados? Como foi realizado o recall? Descobriremos neste primeiro post.
Cronologia do surto, bebês afetados e recall
O primeiro alerta foi emitido pelo FDA e CDC em novembro de 2025, após um aumento nos casos de botulismo em bebês (13 casos), com a exposição à fórmula infantil sendo um fator comum. Todos os dias, novos bebês eram internados, e a Agência atualizava as informações em seu site, incluindo-as no Boletim de Alerta de Surto.
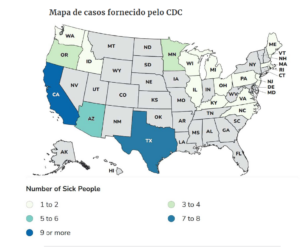
Em 19 estados (AZ, CA, ID, IL, KY, MA, ME, MI, MN, NC, NJ, OH, OR, PA, RI, TX, VA, WA, WI), 51 bebês foram impactados. Todos os 51 bebês foram internados e receberam tratamento com BabyBIG®, a antitoxina infantil. Além disso, muitos deles precisaram ser colocados em ventiladores para auxiliar na respiração. Não houve registro de mortes. Os bebês têm entre 16 e 264 dias de idade, e 22 deles (43%) são do sexo feminino. A contagem foi estendida para incluir casos de botulismo infantil registrados a partir de 24 de dezembro de 2023.
As autoridades foram informadas sobre esse conjunto de casos no dia 6 de novembro de 2025 e iniciaram a investigação. No dia 7 de novembro, recomendaram que a empresa realizasse o recolhimento voluntário de dois lotes do produto, e no dia 8 de novembro emitiram um alerta público aos consumidores. A empresa ByHeart realizou um recall voluntário, estendendo-o a todos os lotes de fórmula infantil e a todos os produtos, incluindo latas e sachês Anywhere Pack, em todo o país. Isso incluiu lojas físicas e online. A empresa ofereceu reembolso integral aos consumidores, suspendeu a produção dos alimentos e interrompeu as atividades de marketing, publicidade e parcerias com influenciadores.
O Departamento de Saúde Pública da Califórnia disponibilizou uma linha direta para ajudar cuidadores com dúvidas sobre o surto de botulismo infantil. O atendimento está disponível de segunda a sexta-feira, das 7h às 19h. Foi aconselhado aos pais e responsáveis que cessassem imediatamente o uso de fórmula infantil, que observassem os bebês que a consumiram e que procurassem assistência médica imediatamente se eles apresentassem sintomas. Ademais, foi recomendado que itens e superfícies que possam ter tido contato com a fórmula fossem higienizados com água quente e sabão ou na máquina de lavar louça. Os varejistas foram encorajados a garantir a coleta dos itens, incluindo os que foram retornados pelos clientes. Foi recomendado aos médicos que, ao suspeitar de algo, entrassem em contato imediatamente com a linha de suporte clínico do CDPH, que está à disposição 24 horas por dia, 7 dias por semana.
As empresas foram instruídas a não comercializar nem utilizar a fórmula infantil ByHeart Whole Nutrition que foi recolhida, além de lavar e higienizar itens e superfícies que possam ter entrado em contato com a fórmula recolhida. Os profissionais de saúde foram informados de que o diagnóstico inicial do botulismo infantil se fundamenta em sintomas clínicos e que devem iniciar o tratamento o mais rápido possível, sem aguardar a confirmação laboratorial. O botulismo infantil é uma doença que deve ser notificada obrigatoriamente. O departamento estadual de saúde deve ser informado sobre todos os casos suspeitos.

De acordo com informações dos consumidores da Amazon, a fórmula foi distribuída internacionalmente para 22 países. Isso inclui Argentina, Brasil, Brunei, Canadá, Chile, China, Colômbia, Equador, Egito, Hong Kong, Israel, Jamaica, Japão, Coreia do Sul, Peru, Filipinas, Romênia, Singapura, África do Sul, Tailândia e Ilhas Virgens Britânicas. Este recall internacional abrange todos os produtos ByHeart.
No Brasil, o produto era veiculado em anúncios em plataformas de comércio eletrônico. A Anvisa proibiu totalmente qualquer aspecto da fórmula infantil (comercialização, distribuição, importação, propaganda e uso). Além disso, determinou a apreensão de todos os lotes do produto em 14 de novembro de 2025 por meio da Resolução-RE nº 4.620 e emitiu a Comunicação de Risco nº 144/2025 – VISA. A medida foi motivada considerando a ausência de registro sanitário no país e o alerta do FDA.”
Em certos estados, famílias em situação de rua ou vulneráveis receberam latas doadas por meio de programas de assistência alimentar e habitacional, entre esses programas está o Departamento de Serviços Humanos do Oregon. A ByHeart informou que, desde junho de 2022, distribuiu quase 24.000 latas de fórmula, posteriormente recolhidas. E ao menos 30 famílias impactadas recorreram à Justiça, representadas pelo advogado especializado em segurança alimentar Bill Marler, que pediu ao tribunal a unificação dos casos. A ByHeart supostamente mantém 10 milhões de dólares em seguro de responsabilidade civil.
Apesar do recall internacional, quatro grandes varejistas não retiraram as fórmulas de suas prateleiras. Isso levou a FDA a emitir uma carta de advertência no dia 12 de dezembro e um comunicado à imprensa no dia 15 de dezembro, convocando os líderes da indústria alimentícia a cumprirem de forma eficaz os protocolos de recolhimento de produtos alimentícios estabelecidos pela Lei Federal.
Como acontece o botulismo infantil?
Segundo o CDC, o botulismo infantil é uma toxemia intestinal que ocorre após a ingestão de esporos da bactéria Clostridium botulinum ou de espécies associadas. Esses esporos colonizam temporariamente o intestino grosso do bebê e produzem a neurotoxina botulínica, que se liga às terminações nervosas colinérgicas e cliva proteínas intracelulares essenciais para a liberação de acetilcolina. Isso pode levar a paralisias bulbares, hipotonia e paralisia flácida simétrica e descendente. Esses esporos estão presentes naturalmente no ambiente, incluindo solo e sedimentos (poeira), e conseguem ser inseridos em ambientes de fabricação de alimentos e residenciais por meio de mãos, sapatos e outras superfícies contaminadas. Bebês podem consumir esporos de Clostridium botulinum presentes na comida ou no ambiente, tornando-os uma população vulnerável com risco de vida, enquanto crianças mais crescidas e adultos com sistemas digestivos desenvolvidos e saudáveis não são afetados.
A doença é rara, mas séria, e o diagnóstico é clínico, requerendo ação imediata, pois pode ser fatal entre bebês de 3 a 26 semanas, pois o organismo da criança, ainda em formação, não consegue combater a ação dessa bactéria tão letal. Nos EUA, é a principal causa de botulismo entre os estados. Uma das principais causas é a oferta de mel de abelha nas primeiras semanas de vida, que pode ser responsável por 5% dos casos de morte súbita em lactentes. Por isso, não se pode ofertar mel a bebês menores de 1 ano. Confira aqui um artigo anteriormente publicado neste blog sobre essa questão.
Os sintomas habituais surgem tanto de forma conjunta quanto isolada, e podem levar semanas após a ingestão do alimento. Começam com constipação, dificuldade para se alimentar (sugar e engolir), redução dos reflexos de sucção e vômito, ptose (pálpebra caída), reflexos vagarosos (ritmo diferenciado), choro fraco e alterado, expressão facial inexpressiva e falta de controle da cabeça. Isso pode progredir para problemas respiratórios e parada respiratória. Alguns pais dizem que seus bebês perderam o apetite.
No segundo post da trilogia, abordaremos a composição da fórmula infantil, os resultados das análises laboratoriais e o fabricante do produto. Até breve.
 Doralice Goes é mestranda em Segurança dos Alimentos pela UFSJ, sobreviveu ao botulismo alimentar em 2022 e, desde então, dedica-se ao estudo da doença, monitora casos globais, faz palestras na indústria e é autora de livro sobre o botulismo.
Doralice Goes é mestranda em Segurança dos Alimentos pela UFSJ, sobreviveu ao botulismo alimentar em 2022 e, desde então, dedica-se ao estudo da doença, monitora casos globais, faz palestras na indústria e é autora de livro sobre o botulismo.
6 min leituraOs Estados Unidos vivem o maior surto de botulismo infantil registrado – o primeiro do mundo associado a fórmulas para bebês desde que essa doença foi categorizada em 1976. O […]