O senso comum sugere que os alimentos orgânicos são mais saudáveis devido ao não uso de pesticidas e outros produtos químicos ao longo do cultivo, impulsionando a crescente tendência de consumo desta categoria de alimentos.
A ideia de que os alimentos orgânicos são isentos de riscos à saúde tem ganhado popularidade, frequentemente associando-os à saudabilidade.
No entanto, esse raciocínio ignora uma faceta crucial em questões relacionadas à segurança dos alimentos: o fato de que os alimentos orgânicos podem ser tão suscetíveis ou mais que os convencionais, a outro tipo de risco, a contaminação microbiológica.
O fato de um alimento ser rotulado como “orgânico” não significa que ele seja isento de riscos, ao contrário, casos históricos comprovam que estão associados a diversos surtos por contaminação, inclusive, com mortes.
Os agricultores orgânicos frequentemente utilizam esterco de animais como fertilizante natural, um método comum para manter o solo fértil. Embora isso seja uma prática considerada ecologicamente sustentável, ela acarreta um risco significativo, uma vez que o esterco, se não tratado corretamente e estabilizado, pode ser uma fonte de patógenos, como Escherichia coli O157:H7 e Salmonella, agentes patogênicos associados a surtos alimentares graves.
Esterco como fonte de patógenos
Aves, incluindo galinhas e frangos, podem ser portadoras assintomáticas da Salmonella devido à maneira como essa bactéria pode infectar o sistema digestivo sem causar sintomas visíveis de doença.
A Salmonella tem a capacidade de sobreviver por longos períodos no ambiente intestinal das aves, podendo ser excretada de forma contínua ou intermitente. Desta forma, a cama de granja, que é rica em minerais importantes para o solo, como nitrogênio, fósforo, potássio e vários outros nutrientes, quando utilizada como fertilizante, devido às fezes infectadas, pode conter altos níveis de Salmonella, e assim, contaminar o solo, as plantas e até as fontes de água próximas, se não houver tratamento correto.
A Escherichia coli O157:H7, por sua vez, é uma bactéria que pode habitar o trato gastrointestinal de ruminantes, considerando que se adapta bem ao ambiente anaeróbico do rúmen e se beneficia do fornecimento de nutrientes que chegam a essa parte do sistema digestivo.
Nos ruminantes, a E. coli O157:H7 pode colonizar o trato intestinal e se multiplicar sem induzir uma resposta inflamatória significativa, portanto, sem causar sintomas evidentes, como diarreia ou outros sinais clínicos.
Além disso, ruminantes como vacas têm uma microbiota intestinal densa e diversificada, o que pode ajudar a modular as interações entre as bactérias patogênicas e o sistema imunológico do animal, dificultando a detecção e a eliminação da E. coli O157:H7, fazendo com que a presença da bactéria não seja perceptível, mesmo quando ela está se multiplicando no intestino.
Embora os ruminantes não apresentem sintomas da infecção, suas fezes podem conter grandes quantidades da bactéria Escherichia coli O157:H7, que pode ser excretada no ambiente. Desta forma, o esterco desses animais, que é rico em NPK, e assim vantajoso como fertilizante orgânico, pode carrear as bactérias para o solo e, posteriormente, para os alimentos, especialmente aqueles consumidos crus, como vegetais de folhas.

O fato de os animais, tanto aves quanto ruminantes, poderem não demostrar sinais clínicos de infecção, pode levar à subestimação do risco, já que os produtores podem não perceber que seus rebanhos estão liberando essas bactérias patogênicas no ambiente, sendo este, provavelmente, um dos fatores que contribui para surtos em alimentos orgânicos como verduras, legumes e frutas, que podem ser contaminados durante o cultivo ou a colheita.
Note que o risco é maior para alimentos que não passam por tratamento térmico, sendo consumidos in natura, por exemplo, na forma de saladas. A probabilidade do risco cresce, especialmente, quando estes alimentos recebem uma higienização deficitária pré-consumo.
Casos históricos de contaminação em alimentos orgânicos
Ao longo dos anos, diversos surtos alimentares foram atribuídos a alimentos orgânicos contaminados por patógenos:
- 2004, Espanha: Surto por Salmonella entérica sorotipo Typhimurium foi associado ao consumo de tomates orgânicos. A bactéria foi identificada em tomates vendidos em mercados de diferentes países europeus, principalmente na Alemanha e no Reino Unido. A contaminação foi provavelmente originada por práticas inadequadas de manejo agrícola, como o uso de águas contaminadas para irrigação ou o contato com fertilizantes orgânicos contaminados, como esterco de animais. Embora a Salmonella não seja tão letal quanto E. coli O157:H7, ela ainda representa um risco significativo à saúde pública, com sintomas como diarreia, febre e cólicas abdominais;
- 2006, EUA: Surto de E. coli O157:H7 ligado ao consumo de espinafre orgânico. O Centro de Controle e Prevenção de Doenças (CDC) dos EUA relatou que esse surto resultou em 199 casos de infecção e 3 mortes, afetando consumidores de vários estados. Investigações subsequentes indicaram que o espinafre foi contaminado por fezes de gado que haviam sido usadas como adubo para o cultivo orgânico;
- 2008, Reino Unido: Surto de E. coli O157:H7 ligado ao consumo de alfaces orgânicas. A investigação descobriu que a contaminação ocorreu devido ao uso de esterco de gado não tratado adequadamente, o que permitiu a proliferação da bactéria nos produtos agrícolas. O surto afetou dezenas de pessoas;
- 2011, EUA: Surto de E. coli O157:H7 relacionado a brotos de alfafa orgânica, causando dezenas de casos de doenças nos EUA e em outros países. A investigação revelou que os brotos, frequentemente cultivados em condições de alta umidade e calor, foram contaminados com fezes de animais, devido ao uso inadequado de esterco como fertilizante;
- 2011, Alemanha: Surto de E. coli O157:H7 atribuído ao consumo de brotos germinados de feijão cultivados de forma orgânica. A investigação revelou que os brotos foram contaminados com E. coli O157:H7, possivelmente devido ao uso inadequado de esterco de animais como fertilizante no cultivo orgânico. Esse surto resultou em 3.950 casos de infecção, com 53 mortes, e afetou vários países europeus;
- 2012, França: Surto de E. coli O157:H7, novamente associado ao consumo de brotos germinados orgânicos. Assim como o surto na Alemanha em 2011, esse caso envolveu o uso de esterco de animais como fertilizante nos cultivos orgânicos.
- 2022, EUA e Canadá: Surto de hepatite A potencialmente ligado a morangos orgânicos contaminados. Nos EUA, 17 pessoas adoeceram, e no Canadá, 10 casos foram relatados. Os morangos, vendidos sob a marca FreshKampo, foram identificados como a provável fonte do surto;
- 2024, EUA: Um surto de E. coli O157 associado a cenouras orgânicas resultou em pelo menos uma morte e dezenas de casos de doença nos Estados Unidos. As cenouras contaminadas foram distribuídas por diversas regiões, vendidas em redes varejistas de alimentos orgânicos, tanto em lojas físicas quanto online;
- 2024, Espanha: A Agência Espanhola de Segurança Alimentar e Nutrição (AESAN) emitiu um alerta sobre a presença de Salmonella em brotos orgânicos germinados das marcas BROT D´OR, VERITAS e VEGETALIA. Os produtos foram inicialmente distribuídos na Catalunha e na Comunidade Valenciana, com possível redistribuição para outras regiões;
- 2025, Estados Unidos: A Food and Drug Administration (FDA) emitiu um alerta nacional após um surto de Salmonella associado a ovos “cage-free” e “certified organic” produzidos pela empresa August Egg Company. O episódio resultou em 79 pessoas infectadas e 21 hospitalizações em diversos estados norte-americanos, levando ao recolhimento de mais de 1,7 milhão de caixas de ovos;
- 2025, Estados Unidos: O Departamento de Agricultura (USDA) divulgou um recall preventivo da carne moída orgânica Organic Rancher Ground Beef, devido à suspeita de contaminação por Escherichia coli O157:H7. Embora não tenham sido confirmados casos de intoxicação até a data do anúncio, o produto foi retirado de circulação em vários pontos de venda do país por representar risco potencial de infecção;
- 2025, Suécia: A Agência Sueca de Alimentação (Livsmedelsverket) relatou casos de criptosporidiose associados ao consumo de vegetais folhosos crus, incluindo produtos orgânicos, segundo o relatório “L 2025 NR 03”. As investigações apontaram contaminação cruzada por contato com água e solo contendo o parasita Cryptosporidium, afetando diferentes regiões do país.
Esses casos ilustram que os alimentos orgânicos, embora sejam isentos do risco de defensivos agrícolas, estão associados a riscos microbiológicos, inclusive em grau severo, especialmente pela mortalidade dos surtos de E. coli O157:H7.
O uso de esterco como fertilizante, especialmente quando não tratado adequadamente, pode ser uma fonte significativa de patógenos como E. coli O157:H7 e Salmonella, junto a práticas inadequadas de higiene no processo de colheita e manipulação, colocando o consumidor em risco.
No caso específico dos ovos orgânicos e “cage-free”, o risco pode ser até maior que em granjas convencionais, porque as aves têm mais contato com o solo, insetos e fezes de outros animais, o que aumenta a chance de contaminação ambiental. Além disso, como o uso de antibióticos profiláticos é restrito na produção orgânica, galinhas portadoras da bactéria podem permanecer contaminando o ambiente sem apresentar sintomas evidentes.
Estabilização do esterco via compostagem
Esterno de cama de granja ou o esterco bovino não estabilizados significam efetivamente risco microbiológico nos alimentos onde são utilizados como fertilizante. No entanto, com a prática do processo de compostagem o risco pode ser eliminado, obtendo-se húmus, um composto rico em nutrientes como nitrogênio, fósforo e potássio, e o melhor, livre de patógenos.
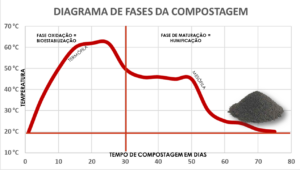
A compostagem é um processo biológico controlado que promove a degradação da matéria orgânica por meio da atividade de microrganismos aeróbicos. Neste processo, a temperatura no interior da pilha de compostagem pode atingir entre 55°C e 70°C por vários dias, o que é essencial para a sanitização do material, permitindo a eliminação de patógenos como Salmonella spp. e Escherichia coli, reduzindo assim, significativamente os riscos microbiológicos.
Além do calor gerado pela decomposição microbiana, fatores como aeração, umidade e proporção correta de carbono e nitrogênio (C:N) garantem um processo eficiente.
Estudos demonstram que a compostagem pode reduzir significativamente a carga de patógenos em resíduos animais. Por exemplo, uma pesquisa sobre a compostagem de cama de frango registrou temperaturas médias superiores a 40°C do 2º ao 29º dia do processo, com eliminação de coliformes totais e E. coli a partir do 15º dia, indicando a sanitização do material.
Além disso, outro estudo avaliando a compostagem de carcaças de animais mortos observou que microrganismos patogênicos, incluindo Salmonella Typhimurium, foram reduzidos ou eliminados durante o processo, reforçando a eficácia da compostagem na mitigação de riscos microbiológicos.
Outros estudos demonstraram que, em sistemas de compostagem onde a temperatura alcançou 65°C, cepas de E. coli produtoras de toxina Shiga foram eliminadas em 4 dias. Em temperaturas de 56°C e 52°C, a eliminação ocorreu em 4 e 7 dias, respectivamente. Esses dados reforçam a importância de manter condições adequadas de temperatura durante a compostagem para assegurar a inativação de patógenos como E. coli O157:H7.
Há riscos em todos os tipos de alimentos
A segurança dos alimentos não deve ser encarada como uma característica exclusiva de determinados nichos de alimentos, como convencionais ou orgânicos, pois todos os tipos de alimentos têm seus riscos inerentes, seja pela presença de patógenos como E. coli, Salmonella, Listeria, ou outros microrganismos que podem comprometer a saúde dos consumidores, ou pela presença de defensivos agrícolas proibidos, em dosagens acima do limite de tolerância ou inapropriados para o tipo de cultura.
Rótulos de orgânico não significam “livre de risco”, pois o risco de contaminação microbiológica continua presente, podendo inclusive, ser potencializado por fatores como uso de fertilizantes orgânicos, contato com animais, sistema de produção ao ar livre, etc.
O foco, portanto, deve ser a implementação de sistemas eficazes para identificar, adotar medidas de prevenção, monitoramento e controle desses riscos, independentemente do tipo de alimento, incluindo práticas como o manejo adequado e estabilização do esterco, o controle rigoroso das condições de higiene durante a colheita e o processamento, bem como a implantação de sistemáticas de verificação e validação que garantam a segurança dos alimentos para minimizar a contaminação.
Da mesma forma, alimentos convencionais podem ser seguros, desde que técnicas apropriadas de Boas Práticas Agrícolas sejam utilizadas, como visto no artigo “Desafios para o uso seguro de defensivos agrícolas“. Analogamente, alimentos orgânicos também podem ser seguros, desde que técnicas apropriadas, especialmente associadas a manipulação do esterco e sua estabilização via compostagem sejam utilizadas, somando os cuidados com a água para irrigação, evitando contaminação cruzada por proximidade a granjas e currais.
Tanto os alimentos orgânicos quanto os convencionais podem representar riscos à saúde, por isso, a crença de que alimentos orgânicos são automaticamente mais seguros, devido à ausência de pesticidas químicos, é um equívoco, pois há o risco microbiológico, particularmente o risco de contaminação por Escherichia coli O157:H7.
O mapeamento de riscos, a implementação de boas práticas agrícolas e de processamento, e a educação contínua dos produtores são essenciais para garantir que os alimentos cheguem ao consumidor de forma segura.
Aprofunde sua visão sobre o tema com os artigos:
- Alimentos não orgânicos são seguros?
- Método simplificado de compostagem para tratamento de cama de frango
- Eliminação de Escherichia coli Shigatoxigênica não-O157 em compostagem de esterco bovino
- Surtos de Salmonella em brotos vegetais preocupam europeus;
- O intrigante surto de Salmonella em cebolas roxas;
- Predição da multiplicação de Salmonella em carne de frango;
- Surto de E. coli 0157 em 11 creches canadenses;
- Escherichia coli O157:H7 – entenda o surto nos EUA e as tratativas
8 min leituraO senso comum sugere que os alimentos orgânicos são mais saudáveis devido ao não uso de pesticidas e outros produtos químicos ao longo do cultivo, impulsionando a crescente tendência de […]






