7 min leituraA alergia alimentar é uma condição que afeta milhões de pessoas em todo o mundo, caracterizada pela reação adversa do sistema imunológico a determinados alimentos. Com isso, tais alimentos tornam-se um risco às populações e tema importante dentro da segurança dos alimentos.
A alergia alimentar é, portanto, uma condição de saúde pública crescente que requer atenção em todos os níveis, desde o diagnóstico até a prevenção de contaminação em cozinhas e indústrias alimentícias, exigindo esforços de agentes públicos, privados e da sociedade como um todo.
A alergia a camarão, especificamente, é comum no Brasil, provavelmente por nosso hábito de consumir este crustáceo, especialmente no verão. O Brasil é um país com vasto litoral e belas praias, onde esta iguaria é muito apreciada, exigindo, por isso, cuidados rigorosos, considerando que em casos severos, a reação alérgica pode levar a óbito.
O que é uma alergia alimentar?
O sistema imunológico é projetado para proteger o corpo contra substâncias prejudiciais, como vírus e bactérias. No entanto, em pessoas alérgicas, o sistema reconhece certas proteínas alimentares como perigosas e, em consequência, o corpo inicia um processo de reação alérgica que ocorre em duas etapas principais:
- Sensibilização: Quando o sistema imunológico de uma pessoa alérgica encontra pela primeira vez um alergênico e reage produzindo anticorpos IgE, que se ligam a células imunológicas chamadas mastócitos e basófilos;
- Reação: Ao ser exposto ao mesmo alergênico novamente, os anticorpos IgE ativam os mastócitos e basófilos, liberando histamina e outras substâncias inflamatórias, provocando sintomas imediatos como inchaço, urticária, cólicas abdominais e, em casos extremos, anafilaxia.
Uma alergia alimentar, portanto, ocorre quando o sistema imunológico de um indivíduo identifica uma substância inofensiva presente em um alimento como uma ameaça. Isto gera uma resposta imunológica exagerada, com sintomas que podem variar desde leves, como coceira e erupções cutâneas, até graves, como dificuldade respiratória e choque anafilático.
No caso do camarão, quem inicia o processo de reação alérgica é principalmente a tropomiosina, uma proteína muscular estável ao calor. Isso gera uma reação de defesa por meio da produção de anticorpos específicos, mais comumente a imunoglobulina E (IgE).
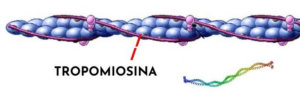
O mecanismo de reação imunológica inicia durante a primeira exposição ao camarão, quando as proteínas alergênicas, especialmente a tropomiosina, é reconhecida como um antígeno pelo sistema imunológico de algumas pessoas.
Como curiosidade, a alergia a camarão e aos ácaros compartilham alérgenos de reação cruzada, sendo a mais conhecida justamente a tropomiosina. Por isso, é comum que alérgicos a ácaros desenvolvam alergia à camarão.
Na sequência, as células dendríticas capturam essas proteínas e as apresentam às células T auxiliares (Th2), que estimulam os linfócitos B a produzir IgE específica para o alérgeno.
Após a sensibilização inicial, em que o sistema imunológico já havia produzido imunoglobulina E (IgE) específica contra as proteínas do camarão, a IgE se liga a receptores localizados na superfície de mastócitos e basófilos, “preparando” o organismo para uma futura exposição ao alergênico, visando uma rápida resposta de “proteção” ao suposto “antígeno”.
Até então, o indivíduo sensibilizado ainda não apresenta sintomas, pois a ocorrência alérgica propriamente dita ainda não ocorreu. No entanto, daí em diante, as células estão prontas para desencadear uma resposta rápida na próxima exposição ao camarão, levando à liberação dos mediadores inflamatórios que causam os sintomas, como a histamina.
A histamina desempenha um papel crucial nesse processo, sendo responsável por muitos dos sintomas observados durante as crises alérgicas, como surtos e constrição das vias aéreas. Ao se ligar a seus receptores no corpo, ela causa dilatação dos vasos sanguíneos, aumento da permeabilidade capilar e contração dos músculos lisos, o que pode resultar em sintomas de deficiências graves, como falta de ar e em casos mais extremos, choque anafilático.
Por isso, muitas pessoas relatam que podiam comer normalmente camarão, mas subitamente foram acometidos de alergia, quando na verdade, não foi tão súbito assim, pois o processo foi sendo construído. Em muitos casos, ocorrem inicialmente sinais brandos, como vermelhidão e coceira, até chegar a dificuldades respiratórios, podendo evoluir para choque anafilático.
As reações alérgicas podem ser fatais, especialmente se não forem tratadas rapidamente, requerendo maior atenção quando ocorre o chamado choque anafilático, uma emergência médica caracterizada pela queda da pressão arterial e obstrução das vias respiratórias, o que pode levar à morte.
- No Brasil, os dados sobre mortalidade associada a alergias alimentares em geral são limitados. No entanto, estima-se que ocorram cerca de 10 a 20 óbitos anuais devido a reações graves a alimentos, com mariscos e amendoim sendo os principais responsáveis;
- Globalmente, cerca de 150 a 200 mortes por ano são relatadas devido a anafilaxia relacionada a alergias alimentares, com a prevalência mais alta em países desenvolvidos, considerando que nos outros pode haver uma não notificação ou subnotificação.
Indivíduos com histórico familiar de alergias, especialmente a alimentos, têm uma probabilidade maior de desenvolver alergias ao camarão, indicando que a predisposição genética é um fator chave para o desenvolvimento de alergias alimentares. Além disso, a exposição repetida ao crustáceo pode aumentar o risco em pessoas predispostas.
O número de casos de alergia a camarão no Brasil não é amplamente documentado, mas estima-se que entre 1% e 2% da população adulta possa ser afetada por alergias a frutos do mar, incluindo camarão.
As notificações de reações graves, como anafilaxia, aumentaram nos últimos anos, especialmente em áreas costeiras onde o consumo de frutos do mar é mais comum. No entanto, a subnotificação continua a ser um desafio, dificultando a precisão das estatísticas.
Não confunda alergia ao camarão com dificuldades respiratórios provocadas pelo sulfito, especialmente em asmáticos, pois apesar deste agente conservante, antioxidante e branqueador muito usado neste crustáceo também ter o potencial de causar dificuldades respiratórias, o mecanismo acionado não é de uma alergia típica, como visto no artigo “Por favor, parem de chamar os sulfitos de alergênicos!“.
Sulfitos, além do camarão, são muitas vezes utilizados em frutas secas, como nozes, castanhas, passas, damascos, em leite de coco e água de coco, em sucos de frutas concentrados, em vinho e em muitos outros alimentos e bebidas.
Esta ressalva é importante porque no caso do sulfito, o problema não envolve a produção de anticorpos, mas o estimulo do sistema parassimpático, que provoca a chamada broncoconstrição colinérgica dependente. Esta reação pode gerar falta de ar e, neste caso, há estimativas para limites abaixo dos quais pode ser considerado seguro (10 mg/kg ou 10 mg/l), o que é bastante diferente das alergias típicas, uma vez que são desencadeadas assim que o organismo sensível identifica qualquer sinal da proteína indesejada e desencadeia uma reação imunológica descontrolada e adversa.
Cuidados para evitar contaminação cruzada nas indústrias e cozinhas industriais
Normalmente um indivíduo que é alérgico a um determinado produto naturalmente tende a evitá-lo, ou ao menos deveria fazer isso, lendo rótulos de produtos industrializados e conhecendo os ingredientes dos pratos que escolhe nos restaurantes.
Contudo, o risco permanece devido à chamada contaminação cruzada, que ocorre quando alimentos que não contêm alergênicos entram em contato com proteínas alergênicas, o que pode ocorrer através de utensílios, superfícies ou equipamentos contaminados.
Este tipo de contaminação representa um grande risco para indivíduos alérgicos, podendo ocorrer principalmente em ambientes industriais onde não se praticam procedimentos para prevenir a contaminação cruzada e em cozinhas nas quais múltiplos tipos de alimentos são manipulados simultaneamente.
Um indivíduo com alergia a camarão precisa ter muito cuidado na escolha dos restaurantes que frequenta, certificando-se de que sabem o que é uma alergia e que possuem medidas para prevenir o problema. Um simples descuido, como o uso de uma mesma colher para mexer um prato com camarão e outro sem camarão, pode gerar uma contaminação cruzada e desencadear uma reação alérgica.
Por isso, é preciso implantar um Programa de Controle de Alergênicos (PCAL) que consiste num conjunto de medidas e procedimentos para prevenir alergias alimentares. O objetivo desse programa é evitar a contaminação cruzada entre alimentos que contêm alergênicos e os que não os contêm, assegurando a correta rotulagem dos alimentos. Um PCAL inclui ações como:
- Identificação dos alergênicos: Reconhecimento dos ingredientes alergênicos utilizados no processo de produção;
- Segregação e armazenamento: Separação adequada dos ingredientes e produtos para evitar contaminação;
- Controle no processo produtivo: Monitoramento de todas as etapas da fabricação para prevenir a contaminação cruzada;
- Equipamentos separados: Utensílios, tábuas de corte, bancadas de trabalho, panelas nas cozinhas e equipamentos industriais que não podem ser higienizados rigorosamente nos setups devem ser dedicados ao preparo de alimentos livres de alergênicos;
- Áreas isoladas: Quando possível, áreas específicas da cozinha ou linha de produção devem ser dedicadas exclusivamente ao preparo de alimentos sem alergênicos, minimizando a possibilidade de contaminação cruzada;
- Limpeza e desinfecção adequadas: Após o manuseio de alimentos alergênicos, superfícies, utensílios e equipamentos devem ser limpos e desinfetados para garantir que não haja vestígios de alergênicos;
- Treinamento de funcionários: Capacitação dos trabalhadores para manuseio correto e seguro de alimentos alergênicos;
- Rotulagem rigorosa: Ingredientes contendo alergênicos devem ser rotulados claramente, e a rotulagem de alimentos industrializados deve seguir normas que identifiquem possíveis alergênicos no produto, mesmo que em quantidades traço;
- Fornecedores confiáveis: A escolha de fornecedores que seguem protocolos rígidos de controle de alergênicos é crucial para garantir que os ingredientes cheguem livres de contaminação cruzada.
Devido à importância e aos riscos das alergias alimentares para a saúde pública, agentes públicos são envolvidos e desenvolvem legislações que variam entre regiões naquilo que consideram a necessidade de rotulagem. No Brasil, temos RDC nº 727/2022 da ANVISA; nos EUA, o Food Allergen Labeling and Consumer Protection Act (FALCPA), e na União Europeia, o Regulamento (UE) nº 1169/2011.
A tabela a seguir resume o que cada legislação considera como alergênico no Brasil (ANVISA), nos EUA (FALCPA) e na União Europeia:
|
BRASIL
RDC nº 727/2022 da ANVISA |
ESTADOS UNIDOS
Food Allergen Labeling and Consumer Protection Act (FALCPA) |
UNIÃO EUROPEIA
Regulamento (UE) nº 1169/2011 |
| TRIGO |
Sim, incluindo também centeio, cevada, aveia e suas estirpes híbridas. |
Sim |
Sim, citando glúten (presente em trigo, centeio, cevada, aveia, espelta, kamut). |
| CRUSTÁCEOS |
Sim, citando camarão e lagosta. |
Sim, citando camarão, lagosta e caranguejo. |
Sim, citando camarão e lagosta. |
| OVOS |
Sim |
Sim |
Sim |
| PEIXES |
Sim |
Sim, citando bacalhau e salmão. |
Sim |
| AMENDOIM |
Sim |
Sim |
Sim |
| SOJA |
Sim |
Sim |
Sim |
| LEITE |
Sim, citando leite de todos os mamíferos. |
Sim. |
Sim e incluindo lactose, apesar da lactose não causar uma reação alérgica propriamente. |
| AMÊNDOAS |
Sim, citando amêndoas, avelãs, castanha de caju, castanha-do-Brasil (também chamada de castanha-do-Pará), macadâmias, nozes, pecãs, pistaches, pinoli (sementes de pinheiro) e outras castanhas em geral. |
Sim, citando amêndoas, nozes, castanha de caju, pecã, pistache. |
Sim, citando amêndoas, avelãs, nozes, castanha de caju, noz pecã, pistache, macadâmia, castanha-do-Brasil. |
| LÁTEX NATURAL |
Sim, citando látex presente em embalagens de alimentos. |
Não |
Não |
| AIPO |
Não |
Não |
Sim |
| MOSTARDA |
Não |
Não |
Sim |
| SEMENTES DE SÉSAMO/ GERGELIM |
Não |
Não |
Sim |
| DIÓXIDO DE ENXOFRE E SULFITO (SO2) |
Não |
Não |
Sim, citando concentrações superiores a 10 mg/kg ou 10 mg/l, apesar do dióxido de enxofre e dos sulfitos não causarem propriamente reações alérgicas. |
| LUPINO/ TREMOÇO |
Não |
Não |
Sim |
| MOLUSCOS |
Não |
Não |
Sim, citando mexilhões, ostras e lulas. |
Você tem ou conhece alguém com alguma alergia a alimentos? O artigo fui útil? Tem informações a acrescentar? Conte-nos nos comentários sua experiência com este tema.
Leia também:
7 min leituraA alergia alimentar é uma condição que afeta milhões de pessoas em todo o mundo, caracterizada pela reação adversa do sistema imunológico a determinados alimentos. Com isso, tais alimentos tornam-se […]



