As doenças transmitidas por alimentos, mais comumente conhecidas como DTA, são causadas pela ingestão de água ou alimentos contaminados. Existem mais de 250 tipos de DTA e a maioria são infecções causadas por bactérias, vírus e parasitas. Vale a pena relembrar que surtos por doença transmissível por alimento (DTA) são incidentes em que duas ou mais pessoas apresentam uma enfermidade semelhante após a ingestão de um mesmo alimento ou água, e as análises epidemiológicas apontam a mesma origem da enfermidade.
Doença transmitida por alimento é um termo genérico, aplicado a uma síndrome geralmente constituída de anorexia, náuseas, vômitos e/ou diarreia, acompanhada ou não de febre, relacionada à ingestão de alimentos ou água contaminados. Os sintomas digestivos não são as únicas manifestações, podendo ocorrer afecções extraintestinais em diferentes órgãos, como rins, fígado, sistema nervoso central, dentre outros.
A probabilidade de um surto ser reconhecido e notificado pelas autoridades de saúde depende, entre outros fatores, da comunicação dos consumidores, do relato dos médicos e das atividades de vigilância sanitária das secretarias municipais e estaduais de saúde.
A ocorrência de Doenças Transmitidas por Alimentos vem aumentando de modo significativo em nível mundial. No banco de dados da EFSA é possível observar que, entre 2020 e 2024, houve um crescimento expressivo nos indicadores relacionados a surtos de origem alimentar. O número total de surtos praticamente dobrou nesse período, passando de 3.167 em 2020 para 6.660 em 2024 — um aumento de aproximadamente 110,3%. A quantidade de pessoas contaminadas apresentou uma elevação ainda mais acentuada, saltando de 22.013 para 64.064 casos, o que corresponde a um aumento de cerca de 191,0%. Em relação aos óbitos, houve 49 mortes em 2020 e 55 em 2024, indicando um acréscimo de 12,2%.
Vários são os fatores que contribuem para a emergência dos surtos alimentares: o crescente aumento das populações; a existência de grupos populacionais vulneráveis ou mais expostos; o processo de urbanização desordenado e a necessidade de produção de alimentos em grande escala. Contribui, ainda, o deficiente controle dos órgãos públicos e privados no tocante à qualidade dos alimentos ofertados às populações.
Outros determinantes para o aumento na incidência das DTA são a maior exposição das populações a alimentos destinados ao pronto consumo coletivo (fast-food), o consumo de alimentos em vias públicas, a utilização de novas modalidades de produção, o aumento no uso de aditivos e a mudanças de hábitos alimentares, sem deixar de considerar as mudanças ambientais, a globalização e as facilidades atuais de deslocamento da população, inclusive em nível internacional.
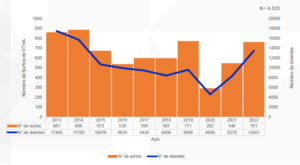
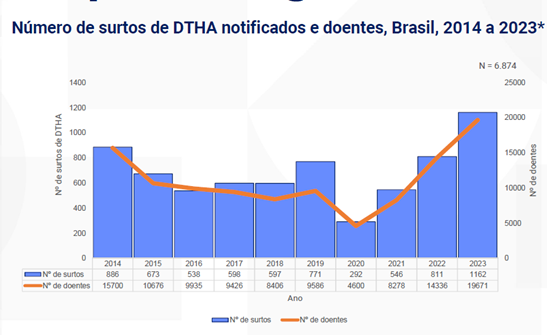
1 – Número total de surtos de DTHA notificados no Brasil
De acordo com a Vigilância Epidemiológica das DTA no Brasil, seguem dados atualizados até março de 2024, referentes ao período de 2014 a 2023. Nesse intervalo de 9 anos, foram registrados 6.874 surtos identificados/notificados (média de 763,78 casos por ano / 63,65 casos por mês), totalizando 110.614 pessoas doentes, com 12.346 hospitalizações e 121 óbitos constatados em decorrência desses surtos.
No ano de 2023, foram registrados 1162 surtos de DTA e 19.671 pessoas doentes contra 811 surtos e 14.336 pessoas doentes no ano de 2022, ou seja, tivemos um acréscimo de 43% nos surtos, com taxa de letalidade de 0,16 ( 31 óbitos).
Fonte: Sinan/ SVSA/ Ministério da Saúde.
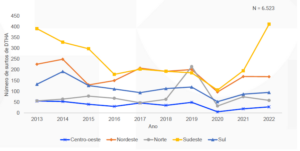
2 – Surtos por região da federação
A região Sudeste lidera o histórico de notificações de casos de DTA no Brasil. Em seguida, vem a região Nordeste. É importante considerar que regiões mais populosas tendem a registrar maior número absoluto de notificações; por isso, o Sudeste aparece com os maiores valores. Ainda assim, observa-se um pico expressivo de casos na região Norte em 2019, especialmente relacionados a episódios envolvendo açaí contaminado pelo protozoário Trypanosoma cruzi, transmitido pelo inseto popularmente conhecido como barbeiro.
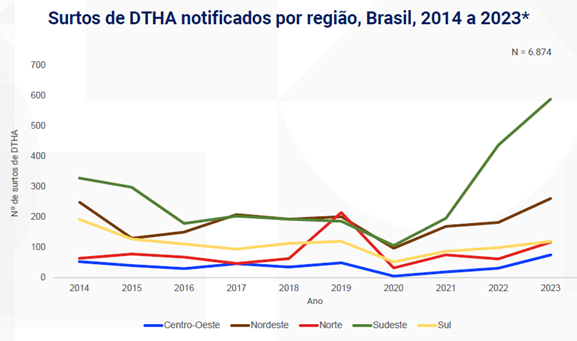
Fonte: Sinan/ SVSA/ Ministério da Saúde.
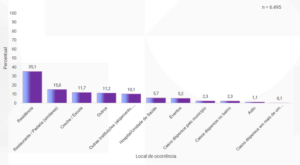
3 – Surtos por local de ocorrência
As residências continuam como o local principal de ocorrência dos surtos, com 34% de predominância, seguidas dos restaurantes e padarias com 14,6% e na sequência creches e escolas, com 12,5%.
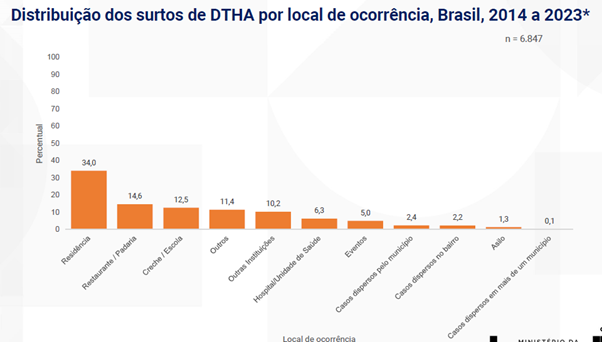
Fonte: Sinan/ SVSA/ Ministério da Saúde.
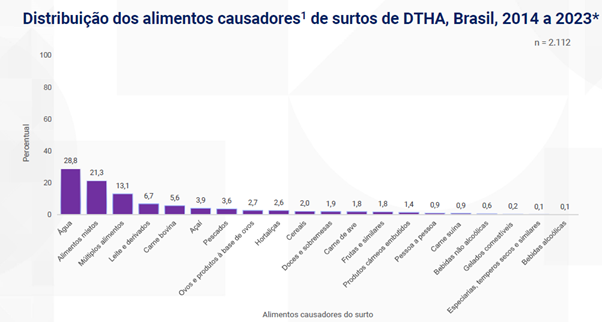
4 – Surtos por alimentos causadores
A água lidera como causa de surtos, sendo responsável por 28,8% dos casos. Na sequência aparecem os alimentos mistos (como pizza, risoto e carne ao molho), com 21,3%. Em terceiro lugar estão os alimentos múltiplos — situações em que dois ou mais alimentos são responsáveis pelo surto — representando 13,1%. Depois vêm os produtos de leite e derivados (6,7%), a carne bovina (5,6%) e o açaí (3,9%). Essas seis categorias juntas representam 79,4% dos surtos.
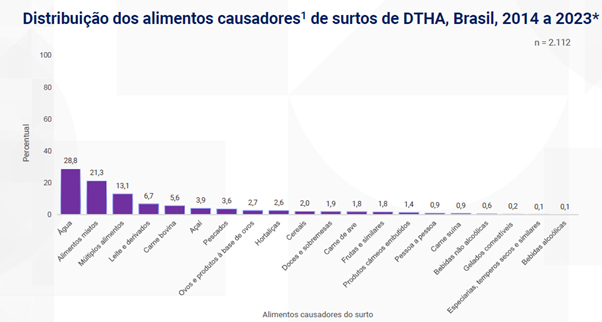
Fonte: Sinan/ SVSA/ Ministério da Saúde.
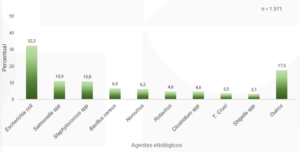
5 – Agentes etiológicos mais identificados
Os principais agentes etiológicos associados aos surtos são E. coli, que representa 34,8% dos casos, seguida por Staphylococcus e Salmonella.
Fonte: Sinan/ SVSA/ Ministério da Saúde.
6 – Critério de confirmação
Entre 2014 e 2023, o critério clínico epidemiológico foi o mais utilizado (29-43% dos casos), indicando que a maioria dos surtos de DTHA é confirmada por sintomas e investigação epidemiológica, não necessariamente por exames laboratoriais. Há uma tendência preocupante de aumento de casos inconclusivos, especialmente em 2019 (30%) e 2021 (34%), o que sugere limitações na capacidade de investigação. A pandemia impactou os padrões, com redução dos métodos laboratoriais bromatológicos a partir de 2021. Por outro lado, observa-se progresso gradual no laboratorial clínico (12% para 17%), indicando melhoria na confirmação diagnóstica.
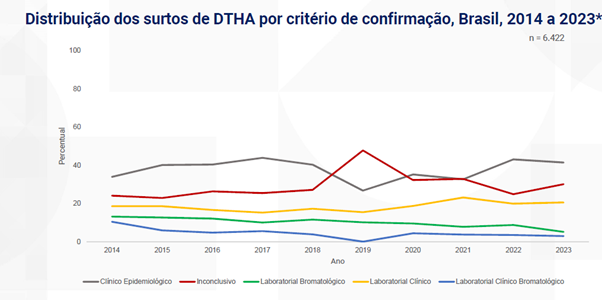
Fonte: Sinan/ SVSA/ Ministério da Saúde.
Relatórios que reúnem dados sobre DTHA desempenham um papel essencial para profissionais envolvidos na segurança dos alimentos e nas ações de vigilância sanitária. Eles fornecem informações estratégicas que subsidiam a avaliação de riscos e orientam decisões importantes para a prevenção e o controle desses eventos.
Referência: Surtos de Doenças de Transmissão Hídrica e Alimentar
Leia também:
Subnotificação de surtos alimentares: até quando?
Surtos alimentares tendo como causa a água
Doenças transmitidas por alimentos: ainda devemos nos preocupar em 2024?
Detalhes sobre o grupo de risco para doenças transmitidas por alimentos
Doenças transmitidas por alimentos podem ter consequências por toda a vida
5 min leituraAs doenças transmitidas por alimentos, mais comumente conhecidas como DTA, são causadas pela ingestão de água ou alimentos contaminados. Existem mais de 250 tipos de DTA e a maioria são […]